Ablauf der Studie
In den ersten Monaten des Projektes werden durch die Wissenschaftliche Projektleitung und 4 Teilprojektleitergruppen die Präventionskonzepte des „Transitional Pain Service“ TPS detailliert ausgearbeitet.
Anschließend erfolgt eine randomisiert-kontrollierte Studie, in der der TPS auf seine Wirksamkeit und Umsetzbarkeit überprüft wird. Eingeschlossen in diese Studie werden Patient*innen, die sich bestimmten Operationen unterziehen und dafür mehrere Tage im Krankenhaus verbringen müssen. Da auch zwei Krankenkassen an diesem Projekt teilnehmen, werden die Patient*innen dieser beiden Krankenkassen (BARMER und IKKclassic) vornehmlich eingeschlossen werden. Privatversicherte Patient*innen und Schwangere sind von der Teilnahme ausgeschlossen.
Nach Aufklärung, einer kurzen Befragung zur Identifizierung von Risikofaktoren für eine Schmerzchronifizierung und Einschluss in die Studie erfolgt (nach dem Zufallsprinzip wie für randomisiert-kontrollierte Studien üblich) die Zuteilung in eine der Studiengruppen. Patient*innen, die der „Therapiegruppe“ zugeteilt wurden, erhalten vor, während und nach dem stationären Aufenthalt ein Präventionsangebot durch den TPS, der aus ärztlichem Personal, Pflegepersonal, Physiotherapeut*innen und Psycholog*innen besteht (siehe auch Unterpunkt: Die Behandlung durch einen Transitional Pain Service als neue Versorgungsform). Diese Behandlungsangebote werden vom TPS so konzipiert, dass sie – einem grundsätzlichen Rahmen folgend – den individuellen Risiken jedes/ jeder Patient*in angepasst werden. Patient*innen, die einer der Kontrollgruppen zugeteilt werden, erhalten, vor, während und bis zu sechs Monate nach dem Klinikaufenthalt die Behandlung der Regelversorgung, also genau die Behandlung, die jeder/ jede Patient*in momentan in einem Krankenhaus in Deutschland nach einer Operation bekommt.
In einer für diese Studie entwickelten App erhalten alle Patient*innen (unabhängig davon, welcher Gruppe sie zugeteilt wurden) einen, drei und sieben Tage, sowie einen, drei und sechs Monate nach der Operation Fragen, die sowohl für die Therapie des TPS als auch für den Erkenntnisgewinn der Studie wichtig sind. Es besteht auch die Möglichkeit, an einer telefonischen Befragung teilzunehmen. Nach der Beantwortung der Fragen, sechs Monate nach der Operation endet die Studienteilnahme für alle Patient*innen.
Begleiterhebungen wie z.B. Patient*inneninterview, Interviews des Personals des TPS, Erfassung von Struktur- und Prozessparametern, sowie Aspekte der Behandlung werden zusätzlich durchgeführt, um die Effektivität des TPS; einzelner Behandlungsaspekte, unterschiedlicher Patientengruppen und bedeutender Versorgungsstrukturen und Prozesse besser verstehen und später optimal in die Versorgung integrieren zu können.
Die Behandlung durch einen Transitional Pain Service als neue Versorgungsform
Der TPS richtet sich explizit an Patient*innen, die ein potentiell erhöhtes Risiko für eine Chronifizierung von Schmerzen nach einer Operation aufweisen. Mithilfe geeigneter Screening-Instrumente lassen sich Patient*innen, bei denen präoperativ ein potenziell erhöhtes Risiko für die Entwicklung chronischer postoperativer Schmerzen besteht, schon heute relativ verlässlich identifizieren. Der TPS identifiziert diese Patient*innen (schon vor der Operation) und arbeitet anschließend konzeptionell mit ihnen. Kennzeichen der Arbeit des TPS ist dabei die interdisziplinär-multimodale Zusammenarbeit verschiedener Professionen (Ärztin/Arzt, Pflegefachperson, Physiotherapeuten*in, Psychologen/Psychologin). Ein wichtiges Kernstück der TPS Arbeit bildet die im Team abgestimmte individualisierte Behandlung der Patient*innen. Ein weiteres wichtiges Kennzeichen des TPS ist die sektorenübergreifende Arbeit. Er beginnt prästationär vor der Operation mit einer Evaluation des individuellen Risikos und einer ersten Edukation (TPS prästationär). Während des Krankenhausaufenthaltes wird der/ die Patient*in von allen Professionen abhängig von individuellen Risikofaktoren im TPS-Team-spezifisch betreut (TPS stationär) und poststationär bedarfsadaptiert für maximal weitere 6 Monate begleitet (TPS poststationär/ambulant).
TPS Prästationär : Im ersten Schritt erfolgt ein prästationäres Assessment durch den Arzt/die Ärztin, die Pflegefachperson sowie den/die Physiotherapeuten*in des TPS. Dieses Assessment dient der Charakterisierung individueller Risiken für eine Schmerzchronifizierung aus Sicht der einzelnen Professionen wie z.B. einer präoperativen Schmerzanamnese, präoperative Opioideinnahme, Überprüfung der funktionellen Kapazität und Übungstoleranz des/der Patienten*in und dessen/derer sozialer Situation; psychologische Risikofaktoren werden anhand von Fragebögen erfasst, z.B. bezüglich des Auftretens von Angst oder Katastrophisierung. Auf dieser Grundlage wird ein individueller, modularer Behandlungsplan im Rahmen einer Teamsitzung des TPS durch alle Professionen für die stationäre Betreuung durch den TPS erstellt und erste edukative Schritte (z.B. „Wie nehme ich meine Medikamente in der perioperativen Phase ein?“, „Wie kann ich am Schmerzmanagement selbst partizipieren?“) eingeleitet. Der/Die Arzt/Ärztin kommuniziert mit den behandelnden Operateur*innen und oder Anästhesist*innen die potentiellen Risiken des/der Patienten/Patientin und mögliche präventive Maßnahmen.
TPS stationär : Während des stationären Aufenthaltes erfolgt nach Abstimmung gemeinsamer Behandlungsziele die Durchführung des individuellen, modularen Behandlungsplanes und am Ende, die Konzepterstellung für die poststationäre ambulante Versorgung jedes/r Patienten*in durch alle 4 Professionen. In Teamsitzungen werden die Behandlungsaspekte besprochen, die durch den Arzt/die Ärztin koordinierend geleitet und an die Behandler*innen (Operateur*innen, Anästhesist*innen, Akutschmerzdienst etc.) und Nachbehandler*innen (niedergelassene/r Ärztin/Arzt, niedergelassene/r Hausärztin/Hausarzt) kommuniziert werden. Professionsspezifische Behandlungs- und Versorgungsaspekte werden entsprechend von den anderen Berufsgruppen an weiterbehandelnde oder versorgende Einrichtungen kommuniziert.
TPS ambulant/poststationär : Nach der Entlassung aus dem Krankenhaus werden die Patient*innen, die durch den TPS betreut werden, in der Durchführung einzelner Therapiemodule und in der Erreichung individueller Therapieziele unterstützt. Jede/r Patient*in wird mindestens einmal im Rahmen einer ambulanten Sprechstunde telefonisch kontaktiert und wenn möglich einbestellt, um die Therapie und Präventionsmaßnahmen bzw. Zielerreichung im Rahmen eines Gespräches mit der/dem Ärztin/Arzt, der Pflegefachperson, dem/der Physiotherapeuten/in sowie dem/der Psychologen/Psychologin zu kontrollieren bzw. falls notwendig zu optimieren. Sollten weitere ambulante Termine nötig sein, z.B. bei anhaltend starken Schmerzen oder weiteren Zeichen einer Schmerzchronifizierung, erfolgen diese bis zur endgültigen Entlassung aus der Betreuung des TPS bis zu sechs Monate nach der Operation durch den TPS. Zusätzlich steht der TPS bei schmerzmedizinischen Problemen in einer Telefonsprechstunde zu einer definierten Zeit zur Verfügung. Bei Anzeichen einer Chronifizierung 6 Monate nach OP kann dem weiterbehandelnden Arzt eine Empfehlung ausgesprochen werden, der/die Patient*in zeitnah – falls erforderlich – in eine Weiterbetreuung zu übermitteln.
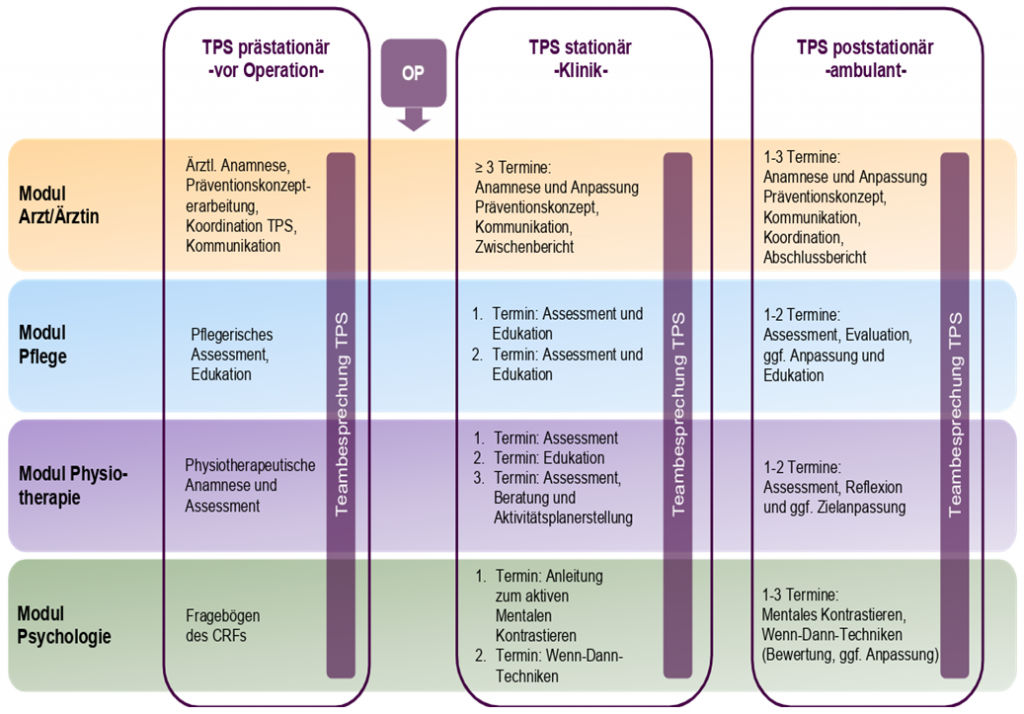
Abbildung 1: Übersicht der Arbeit des TPS
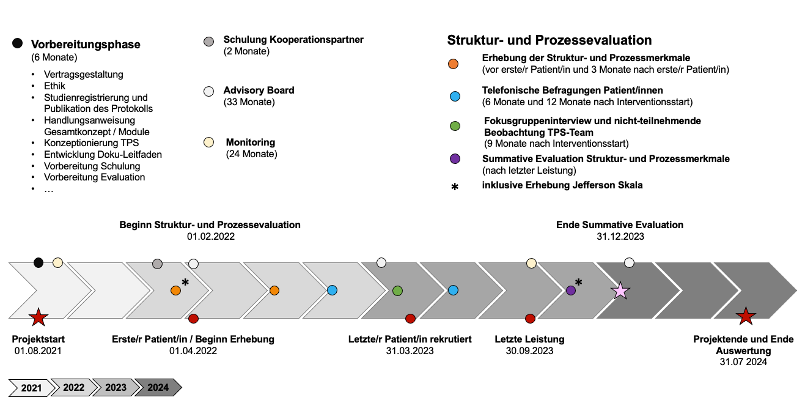
Zeitplan
Das Projekt POET-Pain ist am 01.08.2021 gestartet und hat eine geplante Projektdauer von 3 Jahren. Nach Ende der Studienvorbereitungen werden Patient*innen in 6 Universitätskliniken in die Studie eingeschlossen. Die Rekrutierungszeit ist angesetzt auf 10 (-12) Projektmonate. Die Evaluation des Projektes erfolgt in einem externen und von der klinischen Erhebung unabhängigen Institut an der Universität Greifwald. Das Projektende ist für den 31.07.2024 vorgesehen.